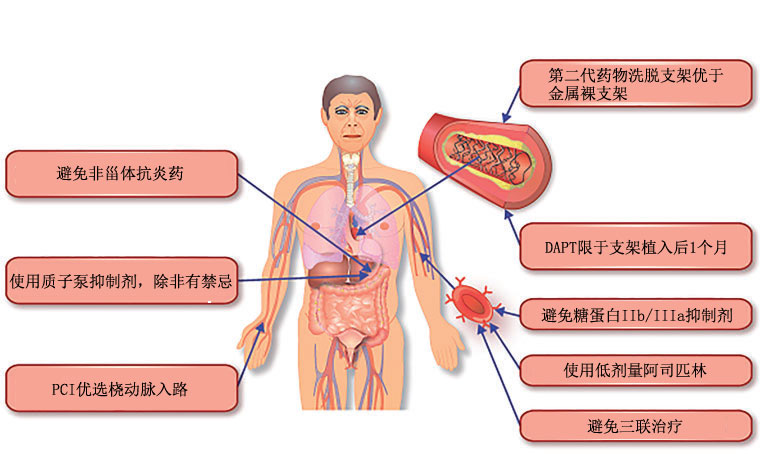
图1 减少急性冠脉综合征合并血小板减少症患者出血风险的策略
研究现状
ACS患者发生血小板减少症的患病率和发病率在不同报告中不尽相同。观察证据表明,将基线血小板减少定义为血小板计数<150×109/L,血小板减少症患者约占ACS患者的5%,但是13%的患者会发生血小板减少症。糖尿病、肾功能不全、心脏衰竭和既往心血管疾病患者更易发生血小板减少症。
尽管血小板减少症患者在ACS患者中占了很大比例,但是在评估ACS患者抗血小板治疗的临床研究中,常被排除在外或代表性不足。TRITON-TIMI38研究、PLATO研究和CHAMPION研究均把血小板减少症患者排除在外,在CURE研究中也仅有0.8%。
预后影响
ACS患者发生血小板减少症预示着结局很差。一项研究分析了两个大规模随机试验的10603例非ST段抬高型ACS(STEMI-ACS)和ST段抬型高心肌梗死(STEMI)患者,接受经皮冠状动脉介入治疗(PCI)后对结局的影响。结果显示,在多变量分析中,基线血小板减少是1年死亡率(HR,1.74;95%CI,1.12-2.69;P = 0.01)、缺血性靶病变血运重建(HR,1.37;95%CI,1.04-1.81;P = 0.03)和主要不良心血管事件(HR,1.39;95%CI,1.09-1.79;P = 0.009)的独立预测因子。基线血小板减少与30天时主要或次要出血率之间无关联,但是,队列中的患者只是轻度血小板减少(血小板计数为100~150×109/L)。
另一项研究分析了CRUSADE质量改进项目中36182名NSTE-ACS患者发生血小板减少症对结局的影响。结果表明,住院死亡率和出血风险与血小板减少症的严重程度直接相关,甚至轻度血小板减少(血小板计数100~149×109/L)也会增加死亡(OR,2.01;95%CI,1.69-2.38)和出血风险(校正OR,3.76;95%CI,3.43-4.12)。血小板计数每降低10%都会增加死亡率(校正OR,1.39;95%CI,1.33-1.46)和出血风险(校正OR,1.89;95%CI,1.83-1.95)。约有四分之一的中/重度血小板减少症患者死亡。血小板减少症影响预后和治疗的原因尚未十分明确,需要进一步探索。尤其是肝脏疾病也与凝血功能障碍有关,因此血小板减少很可能会带来更大的出血风险。
血小板减少症与缺血事件增加之间的关系尚不清楚,这可能反映出存在未监测到的合并症。一些人认为,血小板减少应被视为疾病严重程度的标志。
管理策略和未来方向
迄今为止,这类高风险患者都被研究界所忽略,由于缺乏证据指导医生对患者进行管理,导致临床医生无从下手,正如社评中所说“我们知道血小板减少不好,但是我们不能为此做任何事”。然而,我们可以采取积极的措施,首先从随机临床研究评估这类患者各种抗血小板治疗方案的安全性和有效性开始。
对比研究ACS合并血小板减少症患者的DAPT与阿司匹林或P2Y12抑制剂单药治疗是十分有价值的,血小板减少程度的亚组分析,将有助于确定治疗方案到达“临界点”时的血小板计数。与替格瑞洛或普拉格雷相比,氯吡格雷的出血风险较低,因此是接受DAPT患者的首选药物。用静脉注射抗血小板药物如坎格雷洛替代氯吡格雷的研究也很有意义,由于坎格雷洛在血浆中的半衰期约为3~6分钟,停止注射后1小时内血小板功能即可恢复,因此,出血风险较高的患者使用该药物可能更优。CHAMPION PHOENIX研究显示,与氯吡格雷相比,坎格雷洛可以显著降低缺血事件的发生率(包括支架内血栓),而且严重出血或输血没有显著增加。但是,这个研究将血小板计数<100×109/L的患者排除在外。因此,如果血小板计数<100×109/L的患者使用坎格雷洛,可能会增加出血风险。尽管如此,在住院患者中坎格雷洛仍是有意义的,无论是作为单药治疗,还是用于联合治疗。
血小板减少可分为轻度、中度和重度(表1)。即使是轻度血小板减少,出血风险也会增加,血小板计数<100×109/L时,需要采取积极的措施来降低出血风险(表2)。在有更多的随机研究证据之前,临床医生应该从鉴别和纠正血小板减少的可逆因素开始管理。如果怀疑是药物导致的血小板减少,应停用相关药物,如普通肝素、糖蛋白IIb/IIIa抑制剂、呋塞米、非甾体类抗炎药(NSAIDs)和青霉素类抗生素等。
表1 血小板减少症的分类

表2 减少血小板减少症患者出血风险的策略

未行PCI的ACS合并血小板减少症患者,如果50×109/L≤血小板计数<100×109/L,而且无出血(图2),可以应用氯吡格雷单药治疗。CAPRIE研究表明,与阿司匹林325 mg相比,氯吡格雷75 mg的胃肠道出血相对风险降低有统计学意义。由于普拉格雷和替格瑞洛与较高的出血率有关,建议对避免使用。对于血小板计数<50×109/L或活动性出血的患者,建议停止抗血小板治疗并避免PCI。加用质子泵抑制剂可能会减少胃肠道出血发生率,因此建议加用质子泵抑制剂。对于行PCI的ACS合并血小板减少症患者,第二代药物洗脱支架优于金属裸支架。虽然以往建议高出血风险患者中使用金属裸支架,但最近的两项随机试验(LEADERS FREE和ZEUS)表明,在需要短期DAPT的高出血风险患者(包括血小板减少症患者)中,第二代药物洗脱支架要优于金属裸支架。基于这些研究的数据,建议50×109/L≤血小板计数<100×109/L的ACS患者,支架植入后进行1个月的DAPT(阿司匹林+氯吡格雷),然后单药抗血小板治疗。
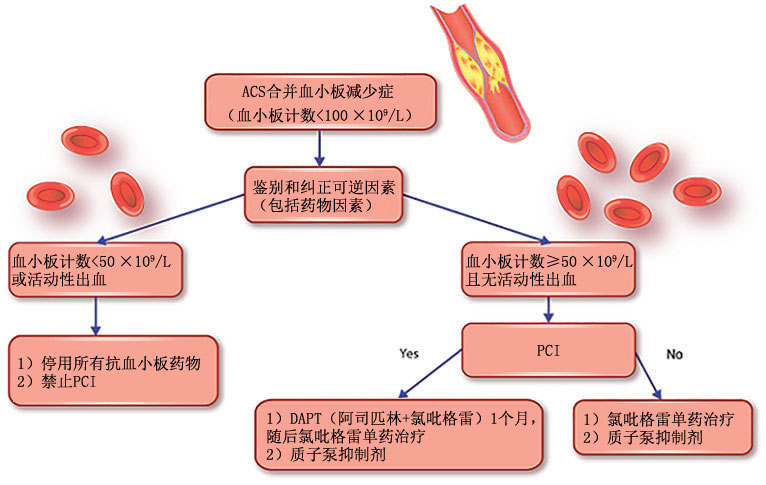
图2 急性冠脉综合征合并血小板减少症
最后,对于稳定性冠状动脉疾病患者,在缺乏证据的情况下,建议停止抗血小板治疗,血小板计数<50×109/L的患者禁止PCI。对于50×109/L≤血小板计数<100×109/L的患者,建议氯吡格雷单药治疗,加用质子泵抑制剂。如果达到药物最大耐受剂量后,患者的症状仍持续存在,与患者沟通风险/获益后,PCI是合理的(图3)。如果行PCI,建议用第二代药物洗脱支架,DAPT(阿司匹林+氯吡格雷)1个月,随后使用氯吡格雷单药治疗,期间加用质子泵抑制剂。
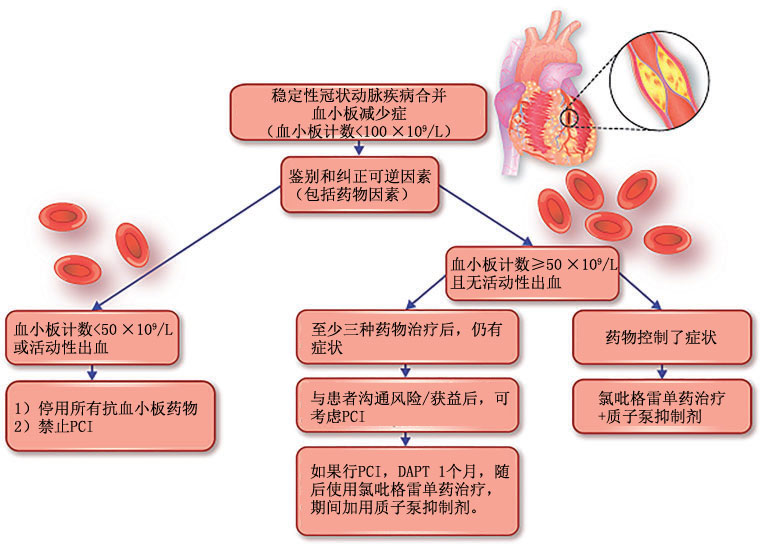
图3 稳定性冠状动脉疾病合并血小板减少症
编译整理自:McCarthy CP, Steg G, Bhatt DL. The management of antiplatelet therapy in acute coronary syndrome patients with thrombocytopenia: a clinical conundrum. Eur Heart J. 2017 Sep 8. doi: 10.1093/eurheartj/ehx531.





